“대법원 판결에도 보험사 자체적 자문 결과 따라 문제”
# 소비자 A씨는 2013년 6월 19일 B보험사의 암보험을 가입하고, 2018년 5월 4일 ○○대학교병원에서 대장내시경을 시행, 조직검사상 직장 신경내분비종양으로 확인돼 경계성종양(질병코드 D37)으로 진단받았다. A씨는 다른 병원에서 직장암(질병코드 C20)으로 진단받아 보험사에 암진단비를 청구했으나, 보험사는 제3의 의료기관의 자문을 통해 이 종양이 ‘L세포 타입’ 종양으로 경계성종양에 해당한다며 암진단비의 20% 금액만을 지급했다. A씨는 담당의사로부터 이 종양이 ‘L세포타입’ 종양 여부를 규명할 수 있는 공인된 진단 기준이 명확하게 존재하지 않는다고 들었으나, 보험사는 의료자문결과를 근거로 일방적으로 암진단비를 과소 지급했다. # 소비자 C씨는 2012년 6월 18일 D보험사의 암보험을 가입하고 2019년 4월 12일 □□대학교병원에서 갑상선암(질병코드 C73), 갑상선 전이암(질병코드 C77)으로 각각 진단받아 암보험금을 청구했다. 보험사는 해당 보험약관에 따라 최초 발생한 갑상선암이 소액암이므로 갑상선암(C73)에 대한 소액암 보험금만 지급하고, 갑상선 전이암(C77)에 대한 일반암 보험금를 지급하지 않았다. C씨는 암보험 가입 당시 보험사로부터 ‘갑상선 전이암(이차성)으로 진단받은 경우 최초 발생한 갑상선암(일차성)을 기준으로 보험금을 지급한다’는 약관 규정을 설명받지 못했다며 추가로 일반암 보험금을 요구했으나 보험사는 보험금 지급을 거절했다. |
[세계로컬타임즈 김영식 기자] 소비자들이 암으로 진단받았음에도 보험사가 자체적인 의료자문을 시행하거나 설명하지 않은 약관상 면책사항을 근거로 암보험금을 지급하지 않는 사례가 많은 것으로 나타났다.
보험사가 암에 해당되지 않는다고 주장하는 경우에도 법원 판례 등으로 비춰 암보험금 지급이 가능할 수 있다는 지적이 나온다.
◆ ‘대장암‧갑상선암’ 피해구제 신청 최다
 |
| ⓒ 한국소비자원. |
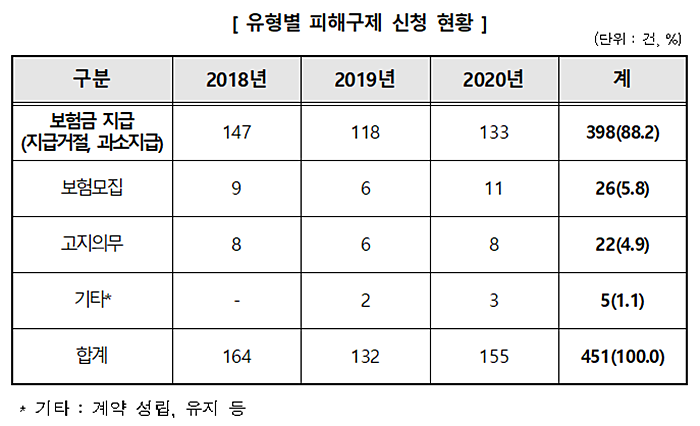
6일 한국소비자원이 최근 3년간(2018년~2020년) 접수된 암보험 관련 피해구제 신청 451건을 유형별로 분석한 결과, 보험금 지급을 거절하거나 과소 지급하는 등의 ‘암보험금 지급’ 관련 피해구제 신청이 88.2%(398건)로 대부분을 차지한 것으로 나타났다.
‘암보험금 지급’ 피해구제 신청 398건 가운데 ‘진단비’ 관련 피해구제 신청이 전체의 64.3%(256건)로 가장 많았다. 이어 ‘입원비’ 21.1%(84건), ‘수술비’ 8.3%(33건) 등의 순이었다.
또한 피해구제 신청 금액은 1,000만 원 이상인 경우가 73.6%에 달한 반면, 당사자 간 합의에 따른 사례는 27.4%에 그쳤다.
암 종류별로는 ‘대장암’, ‘갑상선암’ 관련 피해구제 신청이 각각 전체의 27.3%(123건), 19.5%(88건)를 차지했고, 이어 ‘유방암’ 13.3%(60건), ‘방광암’ 5.1%(23건) 등이 뒤를 이었다.
‘대장암’ 피해구제 신청 123건 중 ‘신경내분비종양’ 관련이 71.5%(88건)로 최다를 이룬 가운데 ‘갑상선암’ 피해구제 신청 88건 중에서는 ‘갑상선 전이암’ 관련이 86.4%(76건)로 대부분을 차지했다.
◆ 신경내분비종양, 대법원 판결대로 지급해야
앞서 대법원은 지난 2018년 소비자와 보험사 간 ‘신경내분비종양’ 관련 암보험금 분쟁에 대해 ‘작성자불이익의 원칙’에 따라 경계성종양 보험금이 아닌 일반암 보험금을 지급하라고 판결한 바 있다.
그럼에도 최근 보험사는 자체적인 의료자문을 실시하는 등의 방법으로 암보험금을 과소 지급하고 있다는 게 소비자원 설명이다. 경계성종양이란 양성종양(물혹)과 악성종양의 중간경계에 해당하는 것으로, 통상 일반암 보험금의 10∼30% 금액만이 지급된다.
소비자원에 따르면 최근 세계보건기구(WHO)는 제5차 소화기 종양분류에서 ‘신경내분비종양’을 악성종양으로 분류했고, 제8차 한국표준질병·사인분류(KCD-8)에서도 동일하게 개정(2021년 시행)됐다.
아울러 소비자분쟁조정위원회와 금융분쟁조정위원회도 ‘신경내분비종양’을 암으로 인정해 보험사가 일반암 보험금을 지급해야 한다고 판단했다. 결국 보험사는 경계성종양 보험금이 아닌 일반암 보험금을 지급해야 한다는 것이다.
◆ 갑상선 전이암, 약관상 면책사항 미고지 시 지급해야
‘갑상선암’은 건강검진으로 많이 발견되고 예후가 좋은 편이라 현재 보험사들은 일반암이 아닌 소액암(일반암 보험금의 10~30% 보장)으로 분류하고 있다. 반면, ‘갑상선 전이암’은 소액암이 아닌 일반암으로 분류된 상태다.
하지만 보험사는 ‘갑상선 전이암(이차성)의 경우 갑상선암(일차성) 기준으로 분류한다’는 약관상 면책사항에 따라 일반암 보험금이 아닌 소액암 보험금만을 지급해 분쟁 가능성을 키우고 있다는 지적이다.
특히 약관 내용 중 보험금 면책사항은 계약의 중요한 내용에 해당돼 보험사가 계약체결 시 이를 소비자에게 별도로 설명하지 않았다면 보험사는 약관 내용을 보험금 지급 근거로 삼을 수 없다고 봤다. 이와 관련해 2015년 대법원 판례도 존재한다.
또한 소비자분쟁조정위원회와 금융분쟁조정위원회도 약관의 중요내용 설명의무 위반 등을 이유로 보험사가 일반암 보험금을 지급해야 한다고 결정한 바 있다.
한국소비자원은 암보험 관련 소비자 피해를 예방하기 위해 ▲진단서 상 질병코드가 정확한지 담당의사에게 반드시 확인 ▲보험가입 시 보험금 지급 제한사항(면책사항)을 꼼꼼히 확인 ▲보험금 청구권 소멸(시효 3년) 전 청구 등을 당부했다.
[저작권자ⓒ 세계로컬타임즈. 무단전재-재배포 금지]